Din cuprinsul articolului
Strategie terapeutica de avangarda in tratamentul spasticitatii dupa un accident vascular cerebral, aplicată în Spitalul Militar Central. Toxina botulinică, dincolo de utilizarea în scopuri cosmetice
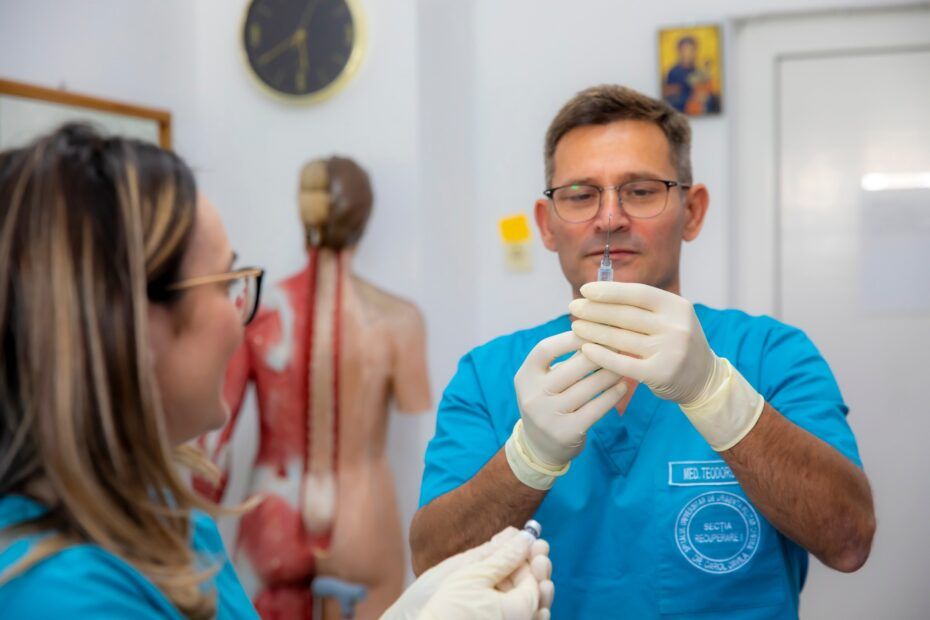
Tratamentul ecoghidat cu toxină botulinică post accident vascular cerebral (AVC), realizat de specialiștii Secției Recuperare neurologică II, a Spitalului Universitar de Urgenţă Militar Central Dr. Carol Davila vizează reducerea semnificativă a impactului fizic, psihologic şi financiar major pe care îl are AVC-ul asupra pacienților, familiilor, sistemului de sănătate şi a societății în întregime.
Unul din patru adulţi fac un accident vascular cerebral
Accidentul vascular cerebral reprezintă o problemă majoră de sănătate publică, în România acesta fiind a două cauza de mortalitate în populația generală și prima cauza de dizabilitate și handicap major.
Conform estimărilor experților OMS, atât incidența cât și impactul AVC va crește considerabil în următorii 50 de ani în țările înalt dezvoltate, precum și în țările aflate în curs de dezvoltare.
Un accident vascular cerebral i se poate întâmpla oricui, oricând, oriunde. Unul din patru adulţi fac un accident vascular cerebral, care poate duce la moarte sau poate lăsă o persoană cu anumite deficienţe locomotorii/de vorbire.
Supravieţuitorii unui AVC se confruntă cu probleme dintre cele mai diverse, de la disfuncţii fizice la dificultăţi de vorbire, de orientare, pierderi de memorie sau tulburări comportamentale, cu efecte pe termen mai scurt sau mai lung, în funcţie de partea creierului afectată şi de cât de repede se intervine.
Accesul rapid la servicii medicale poate salva vieţi şi poate creşte, astfel, gradul de recuperare.
Există mijloace prin care poate fi redus impactul unui AVC, cum ar fi recunoaşterea primelor simptome, tratarea accidentului vascular că urgenţă medicală şi acces la o unitate medicală specializată.
Principalele simptome ale unui AVC
Principalele simptome care ne pot trimite cu gândul la un AVC sunt: asimetrie facială, scăderea forţei musculare în braţe, vorbire dificilă, îngreunată sau chiar imposibilitatea de a vorbi.

În cazul în care aceste simptome sunt prezente, trebuie apelat serviciul de urgenţe în cel mai scurt timp posibil. Medicii atrag atenţia că, în cele mai multe cazuri în care nu se reacţionează în timp util, pacienţii care suferă de AVC mor sau rămân cu invaliditate ori cu sechele majore, care-i fac dependenţi de o altă persoană.
AVC este o manifestare a întreruperii circulaţiei cerebrale care se face prin nişte vase de sânge numite artere, care duc sângele oxigenat către creier. Fluxul sangvin poate fi întrerupt fie din cauza unui blocaj (accident ischemic), fie din cauza unei rupturi (accident hemoragic).
Ce este spasticiatea?
Spasticitatea este o afecțiune neuromusculară cauzată de obicei de afectarea porțiunii creierului sau măduvei spinării care controlează mișcarea voluntară. Această afectare provoacă o modificare a echilibrului semnalelor dintre sistemul nervos și mușchi. Se găsește de obicei la persoanele afectate de accident vascular cerebral, leziuni ale măduvei spinării, paralizie cerebrală, leziuni cerebrale traumatice și scleroză multiplă.
Între 25% și 43% dintre oameni vor experimenta spasticitate în primul an după un accident vascular cerebral, potrivit Asociației Americane de AVC.
Spasticitatea apare adesea între 3 și 6 săptămâni după un accident vascular cerebral, conform cercetărilor din 2018. S-a demonstrat că simptomele musculare ale spasticităţii continuă să crească la 6 luni după un accident vascular cerebral.
Cum se manifestă spasticitatatea post AVC
Spasticitatea face că mușchii să devină rigizi și contractați, ceea ce face dificilă întinderea, mișcarea și îngrijirea sarcinilor de zi cu zi.
Această, la rândul sau, poate afecta modul în care pacientul vorbește, se mișcă și merge. Potrivit Asociației Americane a Chirurgilor Neurologi, mușchii pot rămâne contractați în anumite poziții, cum ar fi încheietura mâinii îndoite, pumnul strâns sau fixarea degetului mare în palmă.
Dacă este lăsată netratată, spasticitatea poate duce la efecte adverse, cum ar fi reflexe hiperactive, escare, constipație cronică, infecții ale tractului urinar și contractură musculară. Contractură face că mușchii mâinii și încheieturii mâinii să se strângă și să se micșoreze, ceea ce poate duce, la rândul sau, la deformarea articulațiilor și a posturii.
Tratamentul pentru spasticitatea post-AVC
Chemodenervarea prin injecții cu toxina botulinică (BoNT), pentru a produce relaxarea unor mușchi hipercontractați, este o terapie eficientă într-o mare varietate de tulburări de mișcare și în afecțiuni neurologice sau non-neurologice. În plus, este o terapie bine tolerată, reacțiile sale adverse fiind, din punct de vedere al impactului asupra stării de sănătate şi al securităţii vieţii, tratabile și tranzitorii.
Informaţii generale despre Toxina botulinică
Toxina botulinica, una dintre cele mai otrăvitoare substanțe biologice din câte se cunosc, este o neurotoxina produsă de bacteria Clostridium botulinum.
Există opt tipuri distincte de exotoxine produse de această bacterie: A, B, C1, C2, D, E, F și G. Tipul A este cea mai puternică toxina, urmată de toxinele de tip B și F. Tipurile A, B și E sunt asociate frecvent cu o afecțiune serioasă, dar rară, care poate conduce inclusiv la deces: botulismul.
Toxinele botulinice joacă un rol foarte important în gestionarea a numeroase afecțiuni, în special strabismul și distonia focală, spasmul hemifacial și diverse tulburări de mișcare spastică, dureri de cap, hipersalivare, hiperhidroza (transpirație severă), dar și unele afecțiuni cronice care răspund numai parțial la tratament. Iar lista posibilelor noi indicații se extinde rapid.
Cum acționează Toxina botulinică?
Toxina botulinică este o substanță purificată, derivată din bacteria Clostridium botulinum.
Injecțiile cu toxina botulinica funcționează prin slăbirea sau paralizarea temporară a anumitor mușchi sau prin blocarea acțiunii anumitor nervi. Concret, injecțiile de toxina botulinica blochează semnalele nervoase ale mușchiului în care substanță a fost injectată, astfel încât mușchiul nu mai este capabil să se contracte.
Că orice neurotoxină, toxina botulinică vizează sistemul nervos, perturbând procesele de semnalizare a nervilor care stimulează contracția musculară, permițând mușchilor să devină mai puțîn rigizi.
Toate serotipurile interferează cu transmisia neuronală prin blocarea eliberării acetilcolinei, principalul neurotransmițător la nivelul joncțiunii neuromusculare, provocând paralizie musculară temporară.
Aceste efect durează între 3-6 luni, în funcție de tratamente alese și de metabolismul fiecărei persoane.
Contraindicații în utilizarea toxinei botulinice
Toxina botulinică este contraindicată:
· Persoanelor cu anumite afecțiuni neuromusculare: miastenia gravis, sindrom Eaton-Lambert, neuropatii, scleroză laterală amiotrofica
· Femeilor însărcinate
· Femeilor care alăptează
· Persoanelor cu instabilitate psihologică
· Persoanelor cu istoric de reacție la toxina sau albumina
· Persoanelor cu diverse infecții în zonele în care se dorește injectarea toxinei botulinice
· Persoanelor cu disfagie (dificultate în înghițirea alimentelor)
· Persoanelor care urmează un tratament cu antibiotice sau aminoglicozide
Riscuri și reacții adverse asociate toxinei botulinice
În general, oamenii tolerează bine injecțiile cu toxina botulinica, iar efectele secundare nu sunt frecvente. Cu toate acestea, tratamentele cu toxina botulinica pot provoca, rareori, și o serie de efecte nedorite.
Acestea pot include:
· Durere ușoară, inflamare sau vânătăi în jurul locului de injectare
· Simptome asemănătoare gripei
· Durere de cap
· Probleme gastrointestinale
· Inflamarea pleoapelor
· Greață
· Slăbiciune sau pralizie temporară nedorită în mușchii apropiați
Unele persoane cărora li se administrează des injecții cu toxina botulinica de tip A dezvoltă anticorpi împotriva toxinei care fac ineficiente tratamentele ulterioare.
TRATAMENTUL FOCAL CU TOXINĂ BOTULINICĂ AL SPASTICITĂȚII
SPASTICITATEA este un simptom care apare în urma afectării sistemului nervos central (SNC) și este caracterizat de creșterea involuntară a tonusului muscular, dependent de velocitatea mișcării, care provoacă rezistență la deplasarea segmentului.
CELE MAI FRECVENTE CAUZE ale apariției spasticității sunt: accidentele vasculare cerebrale, traumatismele medulare, compresiile medulare prin hernii de disc, infecțiile medulare, traumatismele cerebrale și tumorile cerebrale, scleroza multiplă, paralizia cerebrală dar și alte afecțiuni ale SNC.
EFECTELE NEGATIVE ALE SPASTICITĂȚII se resimt asupra scăderii calității vieții persoanelor care trăiesc cu boli ce determină acest simptom.
Persoanele cu spasticitate pot resimți durere, reducere a amplitudinii de mișcare a anumitor articulații, oboseală sau contracturi care îngreunează mișcarea obișnuită, transferurile, alimentarea, îmbracatul, igiena personală, sau orice altă activitate din viața zilnică obișnuită.
Spasticitatea provoacă asimetrii de postură care, într-un final pot genera suprasolicitarea zonelor neafectate ale sistemului musculo-scheletal.
Spasticitatea afectează și mușchii vezicii urinare, determinând tulburări de urinat, în funcție de localizarea leziunii. De asemenea, poate provoca, indirect, leziuni cutanate legate de imposibilitatea igienei unor părți ale corpului, cum ar fi axila sau unghiile.
Spasmele pot provoca mobilizări bruște, involuntare, ale membrelor, cu riscul de a provoca diverse accidente (în special la momentul deplasării) și pot scădea chiar calitatea somnului, dacă apar pe parcursul nopții.
EFECTELE POZITIVE ALE SPASTICITĂȚII rezultă din utilizarea musculaturii spastice ca punct de sprijin sau ca modalitate de înlocuire a forței musculare pentru efectuarea prehensiunii și penselor (strânsul în mână sau cu degetele).
TRATAMENTUL SPASTICITĂȚII are ca scop înlăturarea efectelor negative expuse mai sus, cu utilizarea selectivă, pe cât posibil, a celor pozitive, pentru a îmbunătății funcționarea persoanei în mediul său de desfășurare.
În acest sens, pentru a trata selectiv doar mușchii responsabili de mișcările care produc dizabilitate, și a le conserva pe cele care pot ajuta, sunt indicate tratamentele țintite.
TRATAMENTUL GLOBAL AL SPATICITĂȚII: Tratamentul oral cu baclofen, tizanidină, benzodiazepine sau canabinoizi are efect asupra întregii musculaturi, și cu efecte adverse generale: hipotensiune, amețeală, greață, afectare hepatică, etc.
TRATAMENTUL REGIONAL AL SPASTICITĂȚII: tratamentul fizical-kinetic (întinderi, termoterapie, electrostimulări, vibrații, unde de șoc, etc.) deși mai țintit, acționează pe grupe musculare, și nu pe un mușchi specific, iar durata efectului poate fi variabilă.
Tot în acest scop se pot utiliza blocurile neurolitice cu fenol, pentru a distruge nervul periferic implicat în bucla reflexă ce provoacă spasticitate, însă metoda este mai puțin folosită întrucât acționează și asupra fibrelor nervoase senzitive, nu doar motorii, și din cauza erorilor care pot apărea ca urmare a diverselor variante anatomice de inervație.
TRATAMENTUL FOCAL AL SPASTICITĂȚII presupune abordarea precisă a mușchilor responsabili de anumite mișcări specifice, care în urma evaluării clinice și anamnezei, se consideră a impacta negativ persoana.
Tratamentul focal este realizat prin injectarea la nivelul mușchilor țintă de toxină botulinică ce blochează eliberarea de acetilcolină la nivelul terminațiilor nervoase periferice și provoacă scăderea hiperactivității musculare cu diminuarea spasticității și a efectelor sale adverse.
Eficacitatea tratamentului depinde foarte mult de evaluarea și de identificarea corectă a musculaturii, astfel încât, injectarea în alți mușchi nu va avea niciun efect, sau va crește dizabilitatea. Doza este de asemenea importantă, pentru a obține efectul scontat.
Identificarea musculaturii se poate face prin palpare, prin stimulare nervoasă sau prin ecografie musculară. Dintre acestea, singura care permite vizualizarea in timp real a musculaturii și implicit a acului și substanței injectate, este ecografia musculară, metodă ce asigură o precizie înaltă.
INSTALAREA EFECTULUI: la 7-10 zile de la injectare.
DURATA EFECTULUI: aproximativ 12 saptamani, după care se poate realiza o nouă reinjectare.
PREGĂTIRE PREALABILĂ: nu necesită, iar pacientul este externat în aceeași zi.
PRECAUȚII/CONTRAINDICAȚII: alergie la toxina botulinică, tulburări de deglutiție, miastenia gravis, scleroza laterală amiotrofică, sarcina, alăptarea.
Se recomandă ca acest tratament să fie efectuat de personal medical specializat în terapia spasticității și cu atesat de studii complementare în Ecografie musculocheletală, pentru a obține rezultate cât mai precise.
Pacienții pot beneficia de tratamentul ecoghidat cu toxină botulinică, cu programare telefonică prealabilă, în baza biletului de trimitere de la medicul de familie, în cadrul Secției Recuperare neurologică II, a Spitalului Universitar de Urgenţă Militar Central Dr. Carol Davila, la telefon 021/ 319.30.51.